Informaţii generale şi recomandări pentru testare
In practica medicală curentă este recunoscută din ce în ce mai mult importanţa determinării periodice a nivelului în sânge al multora din medicamentele administrate, fie datorită potenţialului crescut de reacţii adverse, fie complianţei reduse a pacienţilor.
Monitorizarea terapeutică a unui medicament (Therapeutic Drug Monitoring, TDM) are drept scop menţinerea concentraţiei acestuia în intervalul terapeutic, definit ca acel interval de valori ale nivelului în ser, plasmă sau sânge integral în care medicamentul respectiv îşi exercită efectele clinice cu reacţii adverse minime pentru majoritatea pacienţilor.
Conceptul de TDM se referă astfel la măsurarea concentraţiei medicamentelor pentru a optimiza şi adapta tratamentul la nivel individual (terapie personalizată). Pentru realizarea acestei ţinte terapeutice este important să se cunoască pentru medicamentele administrate date legate de:
–farmacocinetică: studiază efectele medicamentului asupra organismului (relaţia doză-efect);
–farmacodinamică: studiază efectele organismului asupra medicamentelor (absorbţie, distribuţie etc);
–farmacogenetică: studiază modelul genetic al metabolizării medicamentelor luând în considerare variaţiile individuale.
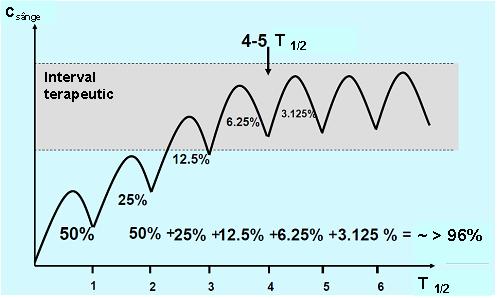
Pentru a obţine rezultate pentru concentraţiile medicamentoase cu utilitate clinică este important ca proba să fie recoltată în aşa numita „steady state” (stare de echilibru) în care rata de medicament ce pătrunde în organism este egală cu cea eliminată. Atunci când o doză fixă de medicament este administrată la intervale de timp regulate, acesta se va acumula în organism în cursul fazei de absorbţie până este atinsă starea de echilibru; perioada de timp necesară pentru a se ajunge la steady state depinde de timpul de înjumătăţire al medicamentului (T1/2), adică timpul în care concentraţia medicamentului în sânge se reduce la jumătate. La rândul său T1/2 depinde de rata de metabolizare şi excreţie. In condiţiile unei distribuţii rapide şi uniforme a medicamentului în organism (cinetică de ordinul I), precum şi în absenţa unei doze de încărcare, este nevoie de un interval de timp echivalent cu cel puţin 5 T1/2 pentru a obţine steady state (vezi fig. 20.3.1)1;2;4.
Fig 20.3.1 Obţinerea „steady state”
Acest proces poate fi rezumat astfel:
k k = constanta de dispariţie a lui D
D→E D = concentraţia medicamentului E = forma excretata a medicamentului
T1/2 = 0.693/k
Aşa cum reiese din ecuaţie, T1/2 este o constantă şi nu depinde de concentraţia medicamentului. Daca T1/2 este cunoscut se poate calcula modul de împărţire a dozelor şi intervalul de timp la care trebuie administrate pentru a se atinge nivelul terapeutic.
Totuşi, unele medicamente sunt metabolizate printr-un alt tip de cinetică decât cea de ordinul I, suferind mai întâi o metabolizare în ficat, urmată de o distribuţie multicompartimentală în organism (medicamentul are o anumită rată de distribuţie plasmatică şi o rată diferită de distribuţie tisulară). In aceste cazuri timpul necesar pentru a atinge steady state poate să fie diferit de echivalentul a 5 T1/2 .
Cu excepţia urgenţelor medicale, în cazurile în care se modifică dozele administrate şi se adaugă sau se scot medicamente asociate, se va aştepta obţinerea unei noi stări de echilibru înainte de recoltarea probei pentru monitorizarea terapeutică. Intr-un mod similar, se va aştepta aceeaşi perioadă de timp până când un medicament aflat în steady state se va elimina din organism la întreruperea administrării2.
Odată atinsă starea de echilibru probele de sânge pot fi recoltate în două momente diferite:
– în momentul nivelului maxim (peak samples): la 2-3 ore după administrarea unei doze orale, la 30-60 minute după o doză administrată intravenos, la 2-4 ore după o doză administrată intramuscular sau la 1-1 si ½ ore după o doză administrată intranazal;
– în momentul nivelului minim (trough samples): imediat înaintea administrării următoarei doze; acest moment este recomandat în majoritatea cazurilor.
Monitorizarea terapeutică a medicamentelor este indicată în special în următoarele situaţii:
Clasele de medicamente pentru care se recomandă în mod special TDM sunt următoarele:
- glicozide cardiace: digoxin, digitoxin;
- antiaritmice: amiodarona, flecainida, procainamida, chinidina;
- antiastmatice: teofilina;
- antibiotice: aminoglicozide, vancomicina;
- antivirale: medicamentele pentru infecţia HIV, ganciclovir;
- anticonvulsivante: fenobarbital, carbamazepin, fenitoin, acid valproic, gabapentin, primidona, lamotrigin;
- medicamente psihotrope: litiu, antidepresive triciclice, neuroleptice;
- imunosupresoare: ciclosporina, tacrolimus, sirolimus, everolimus, acid micofenolic, azatioprina;
- citostatice: methotrexat1;2.
In tabelul de mai jos sunt precizate pentru anumite medicamente T1/2, intervalul de timp necesar pentru a se ajunge la steady state, tipul de probă pentru TDM şi stabilitatea acesteia, intervalul terapeutic1;4:
|
MEDICAMENT |
T1/2 |
T până la steady state |
Tip probă |
Stabilitate probă |
Metoda de determinare |
Interval terapeutic |
|
Digoxin |
36-48 h |
7-10 zile |
Ser |
7 zile la 2-8°C |
ECLIA |
0.9-2 ng/mL |
|
Amiodarona |
26-107 zile |
Nu se aplică |
Ser |
7 zile la 2-8°C |
HPLC |
0.5-2 mg/L |
|
Flecainida |
12-27 ore |
3-6 zile |
Ser |
7 zile la 2-8°C |
HPLC |
0.2-0.8 mg/L |
|
Teofilina |
7-11 ore (adult)
1-8 ore (copil) |
15-55 ore (adult) 5-40 ore (copil) |
Ser |
7 zile la 2-8°C |
HPLC |
< 1 an:
5-10 mg/L
≥ 1 an:
8-20 mg/L
|
|
Vancomicina |
3-8 ore |
1-2 zile |
Ser |
7 zile la 2-8°C |
FPIA |
5 – 10 µg/mL
|
|
Carbamazepin |
14-47 ore (adult) 8-19 ore (copil) |
7-12 zile (adult) 2-4 zile (copil) |
Ser |
7 zile la 2-8°C |
HPLC |
4-10 mg/L |
|
9-16 ore (adult) 7-13 ore (copil) |
2-4 zile (adult) 2-4 zile (copil) |
Ser | 7 zile la 2-8°C | CEDIA | 50-100 mg/L | |
|
Topiramat |
19-23 ore |
5 zile |
Ser |
7 zile la 2-8°C |
HPLC |
1-10 mg/L |
|
Etosuximid |
50-60 ore (adult) 30 ore (copil) |
8-12 zile (adult) 6-10 zile (copil) |
Ser |
7 zile la 2-8°C |
HPLC |
40-100 mg/L |
|
81-117 ore (adult) 40-70 ore (copil) |
17-24 zile (adult) 8-15 zile (copil) |
Ser |
7 zile la 2-8°C |
HPLC |
10-40 mg/L |
|
|
Fenitoin |
18-22 ore (adult) 7-29 ore (copil) |
4-8 zile (adult) 2-5 zile (copil) |
Ser |
7 zile la 2-8°C |
HPLC |
<14 ani:
10-20 mg/L
>14 ani:
6-14 mg/L
|
|
Gabapentin |
5-7 ore (adult) 4-6 ore (copil) |
1-2 zile (adult) 1-2 zile (copil) |
Ser | 7 zile
la 2-8°C |
HPLC | 2 – 10 µg/mL |
|
Lamotrigin |
15-30 ore (adult) 30 ore (copil) |
3-10 zile (adult) 3-10 zile (copil) |
Ser |
7 zile la 2-8°C |
HPLC |
<14 ani:
5-15 mg/L
>14 ani:
1-5 mg/L
|
|
Primidona |
3-7 ore (adult) 4-6 ore (copil) |
16-60 ore (adult) 20-30 ore (copil) |
Ser |
7 zile la 2-8°C |
HPLC |
5-15 mg/L |
|
Amitriptilina |
8-51 ore |
2-6 zile | Ser |
7 zile la 2-8°C |
LC-MS/MS |
50-300 µg/L |
|
Litiu |
14-30 ore |
2-7 zile |
Ser |
8 ore la temperatura camerei; 24 ore la 2-8°C; 6 luni la -18°C. |
ISE |
Mania acută: 0.6-1.2 mmol/L • Protecţie împotriva viitoarelor episoade la pacienţii cu afecţiune bipolară: 0.8-1.0 mmol/L. • Depresie: 0.5- 1.5 mmol/L |
|
Clomipramin |
12-36 ore |
3 săptămani |
Ser |
7 zile la 2-8°C |
LC-MS/MS |
90-250 µg/L |
|
Clozapina |
4-66 ore |
Nu se aplică |
Ser |
7 zile la 2-8°C |
LC-MS/MS |
350-600 µg/L |
|
Olanzapin |
21-54 ore (adult ≤65 ani); 32-81 ore (adult >65 ani) |
7 zile |
Ser |
7 zile
la 2-8°C |
LC-MS/MS |
10-80 µg/L |
|
Doxepin |
8-25 ore |
2.5-5 zile |
Ser |
7 zile la 2-8°C |
LC-MS/MS |
20-150 µg/L |
|
Imipramin |
6-20 ore |
2-5 zile |
Ser |
7 zile la 2-8°C |
LC-MS/MS |
45-150 µg/L |
|
Maprotilin |
36-105 ore |
14 zile |
Ser |
7 zile la 2-8°C | LC-MS/MS | 125-200 µg/L |
|
Trimipramin |
16-39 ore |
Nu se aplică |
Ser |
7 zile la 2-8°C |
LC-MS/MS |
150-350 µg/L |
|
Haloperidol |
41-41 ore (lactat); 14-28 zile (decanoat) |
3-9 zile (lactat) nu se aplică |
Ser |
7 zile la 2-8°C |
LC-MS/MS |
5-16 µg/L |
|
Risperidon |
3 ore (fast metabolizer risperidon); 21 ore (fast metabolizer9-hidroxi-risperidon); 20 ore (slow metabolizer risperidon); 30 ore (slow metabolizer 9-hidroxi-risperidon); |
1 zi (fast metabolizer risperidon) 5-6 zile (fast metabolizer9-hidroxi-risperidon)5 zile (slow metabolizer risperidon)nu se aplică(slow metabolizer 9-hidroxi-risperidon) |
Ser |
7 zile la 2-8°C |
LC-MS/MS |
10-120 µg/L |
|
Ciclosporina A |
6-27 ore |
2-6 zile |
Sânge EDTA |
5 zile la -20°C |
LC-MS/MS |
Intervalul terapeutic variază în functie de tipul transplantului şi perioada de timp de la transplant. Pentru afecţiuni dermatologiceşi reumatologice:<100 µg/L Pentru sindrom nefrotic: 60-160 µg/L. |
|
Tacrolimus |
4-35 ore (adult) 4-12 ore (copil) |
2-6 zile (adult) nu se aplică la copil |
Sânge EDTA |
5 zile la -20°C |
LC-MS/MS |
– în primele 2 luni de la transplant:
15-20 µg/L
– după 2 luni de la transplant:
8-15 µg/L
|
|
Sirolimus |
46-78 ore |
5-7 zile |
Sânge EDTA |
5 zile
la -20°C |
LC-MS/MS |
4-20 µg/L |
|
Acid micofenolic |
8-18 ore (adult) variabil la copil |
Nu se aplică |
Ser |
7 zile
la 2-8°C |
HPLC |
1-3.5 µg/mL |
|
Methotrexat |
Cinetică bifazică |
– |
Ser
|
7 zile la 2-8°C protejat de lumină |
FPIA |
Se asociază cu un risc crescut de toxicitate: – valorile > 5-10 µmol/L la 24 h de la admistrare – valorile > 0.5-1 µmol/L la 48 h de la administrare – valorile > 0.2 µmol/L la 72 h de la administrare |
ECLIA = metoda imunochimică cu detecţie prin chemiluminiscenţă
HPLC = cromatografie de lichide sub înaltă presiune
LC-MS/MS = cromatografie de lichide cuplată cu spectrometrie de masă
FPIA = fluorescent polarization immunoassay (metoda imunochimică cu detecţie prin fluorescentă polarizată)
CEDIA = cloned enzyme donor immunoassay (metoda imunoenzimatică care utilizează tehnologia ADN-ului recombinant)
ISE = ion selective electrode (metoda potenţiometrică)
Anticonvulsivante
Sunt medicamente utile în tratamentul epilepsiei, în special pentru crizele grand mal, petit mal, psihomotorii, precum şi în unele afecţiuni cum ar fi tic douloureux (nevralgia de trigemen). Deşi mecanismul de acţiune al acestor medicamente nu a fost elucidat, se pare că toate, posibil cu excepţia fenobarbitalului, blochează influxul de sodiu în neuronii a căror membrană este afectată. In plus, unele medicamente, şi în special fenitoinul, blochează de asemenea influxul secundar de calciu în aceste celule. Fenobarbitalul şi, posibil, fenitoinul stabilizează membrana neuronilor afectaţi.
Multe din anticonvulsivante exercită efect asupra convulsiilor grand mal, însă sunt ineficace asupra celor de tip petit mal. Doar etosuximidul şi acidul valproic au un efect terpeutic în aceste condiţii.
In concluzie, deşi mecanismul de acţiune al anticonvulsivantelor pare să fie similar, acestea diferă în ceea ce priveşte specificitatea2.
Primidona
Este utilizată pentru controlul crizelor grand mal refractare la alte antiepileptice precum şi al convulsiilor de origine psihomotorie sau focală.
Primidona se administrează oral în doze care variază între 250 mg/zi şi 2 g/zi; absorbţia este rapidă şi completă (100%); volumul său de distribuţie este de 0.6 L/kg, iar T1/2 mediu de 8 ore. Doar în proporţie de 10% este legată de proteinele plasmatice; fenobarbitalul este un metabolit de primidonă. Ca şi în cazul fenobarbitalului nu sunt cunoscute interacţiuni medicamentoase majore care să afecteze farmacologia primidonei.
Toxicitatea primidonei (concentraţii serice >15 mg/L) se datorează în principal acumulării de fenobarbital3.
Bibliografie